Как отличить деменцию от шизофрении, Псевдодеменция

Введенский, указавший, что, несмотря на явную несообразность ответов, больные с псевдодеменцией вполне понимают смысл предлагаемых им вопросов. В преклонном возрасте соблюдать душевное равновесие становится несколько проще, чем кажется, помните об этом. Консультация психиатра-нарколога 60 мин.
Генез функциональных нарушений интеллекта, внешне напоминающих деменцию, Е. Шевалев связывал с функциональным истощением клеток и явлениями защитного торможения. На основании обратимости интеллектуального снижения после закрытой черепно-мозговой травмы В. Гиляровский , выделил так называемую псевдоорганическую деменцию.
При этом возникновение функциональной интеллектуальной недостаточности он объяснял также явлениями охранительного торможения в клетках коры головного мозга, которое может существовать длительное время. Известная обратимость нарушений интеллектуальной деятельности наблюдается и при опухолях головного мозга.
Вяземский описал картины слабоумия при интрацеребрально растущей глиобластоме правой лобно-подкорковой области. После удаления опухоли отмечалось значительное улучшение психического состояния больного, улучшение памяти, интеллектуальной работоспособности, восстановление критического отношения к окружающему.
Вяземский объяснял значительное улучшение состояния больных в таких случаях тем, что большая часть дооперационной симптоматики является результатом не поражения ткани лобных долей, их разрушения, а вторичным нарушением функции лобной области головного мозга вследствие отдавливания его и нарушения циркуляции ликвора.
Псевдопаралитические картины при опухолях головного мозга И. Я- Раздольский также связывал с общемозговыми нарушениями динамики корковой деятельности. Таким образом, н здесь речь идет о функциональных нарушениях деятельности головного мозга, нередко предшествующих органическим.
Обратимость интеллектуального снижения в этих случаях зависит от того, на какой стадии заболевания предпринято оперативное вмешательство. Абашев-Константиновский описал картину деменции у больной с опухолью лобно-базальной области ольфакторная менингиома , у которой после операции сохранились стабильные явления амнестического слабоумия. Прогредиентно ослабоумливающий процесс этот автор наблюдал и при опухолях височной локализации.
Обратимость состояний деменции является лишь одним из проявлений более сложной проблемы о соотношении в процессе становления деменции функциональных и органических изменений деятельности головного мозга.
Слабоумие всегда необратимо, оно является отражением органического деструктивного процесса. В ряде случаев трудно отдифференцировать стойкие, необратимые, органически обусловленные интеллектуальные нарушения, составляющие ядро деменции, от участвующих в оформлении ее внешней картины функциональных расстройств. Особенно сложно это сделать при регредиент-ном течении ослабоумливающего процесса.
Определение течения деменции как регредиентного в известной мере условно, так как оно предполагает в исходе формирование стойкого интеллектуального дефекта. Регредиентность же присуща лишь известной стадии заболевания, следующей за острым состоянием. С обратимостью интеллектуального снижения связан имеющий важное практическое значение вопрос о соотношении деменции со стадией церебрального патологического процесса.
Здесь речь идет о критериях диагностики слабоумия в течение заболевания. Kraepelin писал о том, что деменция является завершающим звеном в цепи болезненных проявлений и ни в коем случае не может быть отграничена от предшествовавших ей психопатологических симптомокомплексов.
Поэтому важно изучение развития деменции от появления инициальных симптомов необратимого снижения интеллектуально-мнестических функций до образования картины глубокого слабоумия. Меграбян выдвинул, на наш взгляд, спорное положение о том, что понятие «деменция» равнозначно понятию «исходное состояние».
Меграбяну, в тех случаях, когда налицо симптоматика функционального характера, говорить о деменции нельзя. Меграбян для характеристики такого рода психопатологических картин пользуется понятием дефектного состояния, дефекта, имея при этом в виду парциальность, лакунарность симптоматики.
Дефект он рассматривает как динамическое состояние, симптомы которого обусловлены главным образом функциональными сдвигами. Роль выпавшей функции выполняют компенсаторные механизмы, которые и компенсируют дефект. При деменции компенсаторные механизмы отсутствуют. На основании этого А. Соглашаясь с А. Став на эту позицию, мы должны отказаться от определения как дементных тех состояний, которые характеризуются признаком лакунарности.
В клинике церебрального атеросклероза диагностика деменции окажется затруднительной, так как особенно часто наблюдаются синдромы деменции лакунарного типа. Определение деменции лишь как симптомокомплекса тотального слабоумия значительно уменьшит разнообразие наблюдаемых психиатрами синдромов этого состояния. Более того, согласившись с А. Меграбяном, мы должны будем отказаться даже от постановки вопроса о нозологической специфичности синдромов приобретенного слабоумия, так как если понимать под деменцией лишь конечный результат болезненного процесса, то тогда отрывается становление деменции от стереотипа развития психического заболевания.
Кроме того, синдромы тотального слабоумия, характеризующиеся глубоким психическим распадом и особенно разрушением ядра личности, мало различимы. Возникающие при постановке этого вопроса трудности также обусловлены необходимостью отграничения функционально-обратимого и органически-деструктивного в симптомокомплексе слабоумия. Соотношения между функциональными и органически обусловленными симптомами в известной мере отражают патогенетические механизмы заболевания.
Функциональные симптомы нивелируются и исчезают по мере углубления органического процесса. Можно ли говорить, что на стадиях заболевания, характеризующихся наличием функциональной симптоматики, исключена диагностика слабоумия, как это вытекает из положения А. На каком этапе заболевания такая диагностика правомерна?
В известной мере ответ на этот вопрос может дать концепция Bonhoeffer об экзогенных типах реакции, поскольку многие синдромы органической деменции за исключением деменции первично атрофического генеза и эпилептического слабоумия являются следствием такого рода экзогенных заболеваний.
Ослабоумливающий процесс, развивающийся при сосудистых заболеваниях, после нейроинфекции или вследствие черепно-мозговой травмы, относится к экзогенному типу реакций. Bonhoeffer установил, что для острых экзогенного типа реакций характерны состояния нарушенного сознания. Эти синдромы М. Bleuler рассматривает как сдвиг сознания.

Авербух указывал, что для соматогенных психозов необязательны в качестве специфического и облигатного первичного проявления нарушения сознания. По его наблюдениям, для сосудистых, и в частности гипертонических психозов, более характерна реакция страха, не исключающая возможности реагирования по типу синдромов нарушенного сознания.
Bleuler и М. Bleuler говорят о хронических экзогенного типа реакциях, характеризующих хронические экзогенно-органические поражения головного мозга. Bleuler к органическим психозам относил прогрессивный паралич, старческое слабоумие и интоксикационные психозы, протекающие с корсаковским синдромом. Всем им, считал Е Bleuler, присущ органический синдром или корсаковский симптомокомплекс. Bleuler, указывая, что определение этого синдрома как корсаковского суживает его клинические рамки и чрезмерно подчеркивает роль патологии памяти, предложил термин «органический психосиндром».
Bleuler, органический синдром, для которого типична настоящая слабость интеллекта, можно выявить при всех заболеваниях, ведущих к диффузному поражению головного мозга; если же травматическое поражение коры носит функциональный характер, тогда эти симптомы проходят «излечимая корсаковская болезнь». Bilikiewicz считает, что понятия «органический синдром» и «органический процесс» не всегда совпадают.
Jarosz рассматривает понятие органического психосиндрома как синоним деменции. Bilikiewicz и Jarosz выделяют два типа органического психосиндрома: дементивный и характеропатический. Для последнего свойственны психопатоподобные состояния, сопровождающиеся некоторым интеллектуально-мнестическим снижением. Bleuler, характеропатический тип наблюдается при церебрально-очаговом психосиндроме, этот синдром вначале был описан в клинической картине эпидемического летаргического энцефалита, а затем и при других органических заболеваниях головного мозга со стволовой дрожательный паралич, опухоли ствола мозга, хорея Гентингтона и лобной локализацией опухоли, начальные проявления болезни Пика.
При прогрессирова-нии этих заболеваний наблюдается симптоматика деменции так называемая субкортикальная деменция, в отличие от кортикальной, характерной для органического психосиндрома. Другой разновидностью органического психосиндрома является эндокринный психосиндром, наблюдающийся при эндокринных заболеваниях без диффузного поражения мозга. В отличие от достаточно пестрой клинической картины острых экзогенного типа реакций органический психосиндром более однообразен по набору симптомов и характеризуется разрушением мозговых структур, при котором прежде всего выпадают наиболее дифференцированные и более поздно приобретенные в онто- и филогенезе функции.
Wieck выделил три группы синдромов при соматически обусловленных психозах; синдромы с явлениями нарушенного сознания, т. Переходные синдромы имеют большое значение при прогнозировании течения заболевания и возможного формирования слабоумия. Штернберг в результате анализа острых сосудистых психозов в свете концепции Бонгеффера выделил три группы переходных синдромов при этих состояниях: синдромы аффективной группы, аффективного регистра астенический, анксиозно-депрессивный, депрессивный и т.
Появление синдромов органического круга прогностически неблагоприятно, свидетельствует о возможности перехода в деменцию, тогда как переходные синдромы аффективной группы рассматриваются как прогностически относительно благоприятные. Таким образом, можно считать, что деменция формируется на уровне переходных синдромов, и эта стадия экзогенно-органического патологического процесса в некоторых случаях позволяет диагностировать синдром деменции в его начальных проявлениях.
Признание динамичности деменции как свойства, вытекающего из особенностей течения ослабоумливающего процесса, позволяет решить вопрос о возможности компенсации интеллектуального дефекта. Как было сказано выше, А. Меграбян считает, что при деменции отсутствуют компенсаторные механизмы. Шевалев высказывает противоположное мнение. Шевалеву, деменция не ограничивается одними лишь минус-симптомами. А Шевалев отрицает традиционное понимание позитивных симптомов как проявлений патологической продуктивности.
Компенсация деменции происходит не столько в результате восстановления утраченных старых функций, сколько за счет упорядоченности поведения на новой основе. Примером этого может служить компенсация дефекта запоминания в начальных стадиях церебрального атеросклероза.
Совершенно бесполезно пытаться возместить этот дефект тренировкой запоминания, рационален поиск мнемотехнических приемов, опирающихся на ассоциативно-смысловое запоминание. Такая компенсация возможна лишь в начале ослабоумливающего процесса. Кроме того, компенсация дефекта зависит от заболевания, обусловившего появление синдрома слабоумия, от его патогенетических механизмов и соответствующего им типа течения деменции. Так, возможна компенсация слабоумия на известной стадии церебрального атеросклероза, при травматическом слабоумии.
В последнем случае Б. Зейгарник обнаружила существенные различия в компенсации психических нарушений при закрытой черепно-мозговой травме и проникающих мозговых ранениях. Компенсация психического дефекта невозможна при сенильно-атрофической патологии и болезни Пика.
Это различие зависит от темпа развития патологического процесса, склонности его к временным остановкам в течении или неуклонной прогредиентности, степени диффузности деструктивно-органических поражений.
Таким образом, вторым условием компенсации дефекта является обусловленный патогенетическими механизмами и стереотипом развития заболевания тип течения деменции. Степень компенсации психического дефекта в известной мере зависит от обстановки, окружающей больного. В привычной жизненной ситуации интеллектуальный дефект меньше виден, скрыт образовавшимися в течение жизни автоматическими навыками и шаблонами поведения.
Необычная обстановка, сложная ситуация способствуют более явному проявлению слабоумия. Поэтому снижение интеллектуального уровня легче определяется в условиях психологического эксперимента, обстановка которого является новой, непривычной для больного, чем при простом клиническом наблюдении.
Так, известно, что деменция значительно позже становится явной у людей с высоким интеллектом до заболевания. Это же относится и к степени профессионального уровня до заболевания. Лица, являющиеся хорошими специалистами, нередко длительное время сохраняют профессиональные навыки и приобретенные знания. Это объясняется не только хорошей тренировкой видов деятельности в предыдущей жизни больного, но и более широким кругом имеющихся у больного знаний, представлений, позволяющих возмещать недостаток.
Конечно, профессиональная сохранность больных на начальных этапах ослабоумливающего процесса относительна, и здесь отмечается в первую очередь ослабление творческих возможностей.
Банщиков, П. Короленко, И. Снижение интеллектуального уровня, таким образом, идет как бы от поражения «высшего» интеллекта к несостоятельности «практического» интеллекта.
Такая закономерность присуща лишь некоторым типам течения ослабоумливающего процесса, и в частности нехарактерна для некоторых синдромов тотальной деменции, при которых остро, в короткое время поражается интеллект в целом, во всех его проявлениях. Неглубокая степень деменции может проявиться только неспособностью справиться с новыми проблемами и ситуациями.
При этом следует помнить замечание Dobiдs , что определение слабоумия по неспособности решить оригинальную новую жизненную или моделированную ситуацию не так уж просто. Мы часто забываем, что действительно новых ситуаций в жизни мало, что в большинстве ситуаций, которые мы рассматриваем как новые, много обыденных черт, а это позволяет разрешить их с помощью набора привычных шаблонов и поведенческих штампов.
Выше шла речь об отграничении деменции от числа функциональных симптомообразований, квалифицируемых в разное время разными исследователями как функциональная деменция, курабельная деменция. При этом главным образом предполагалось их соматогенное происхождение. Однако возможно образование психопатологических картин, сходных с деменцией, и психогенным путем. Понятие аффективной деменции выдвигалось не только в клинике шизофрении. Как аффективную деменцию рассматривали Л.
Мирельзон, А. Талал и А. Широков временное снижение интеллектуальных функций у невротиков, успешно преодолеваемое психотерапевтическим воздействием.
Наиболее четко картина психогенно возникающей функциональной деменции выражена в синдроме псевдодеменции.
Псевдодеменция как отдельный синдром выделена Wernicke и является подостро возникающей истерической реакцией, для которой характерны симптомы миморечи и мимодействия. Эти же симптомы раньше были описаны при ганзеровском синдроме, и до сих пор является спорным вопрос о том, является ли псевдодеменция самостоятельным синдромом или же лишь составной частью синдрома Ганзера. В последнее время выдвинуто предположение о разной картине состояния сознания при этих синдромах.
Так, по М. Миморечь псевдо-дементных больных внешне напоминает ответы не по существу больных шизофренией, однако отличие их отметил еще в г. Введенский, указавший, что, несмотря на явную несообразность ответов, больные с псевдодеменцией вполне понимают смысл предлагаемых им вопросов.
Ответ такого больного хоть и неправилен, но всегда находится в круге представлений, связанных с вопросом. Этим миморечь отличается от атактических ответов больных шизофренией. Еще одна особенность миморечи больных с псевдо деменцией заключается в известном постоянстве ответов, не утрачивающих связи с вопросом. Это отличает миморечь от утраты речевой задачи, наблюдающейся у больных старческим слабоумием.
Авербух считает, что характер ответов на вопросы при псевдодеменции более правильно определять не как миморечь, а как приближенные ответы.
Иногда мимодействие играет большую роль в картине псевдодеменции, чем миморечь, и тогда говорят о моторной псевдодеменции. Фелинская связывает происхождение миморечи и мимодействия с недостаточностью внутреннего дифференцировочного торможения. Этим, по ее мнению, обусловлено появление неточных ответов и действий. В тех же случаях, когда ответы больных с синдромом псевдодеменции носят характер эхолалического повторения вопроса, а движения его можно определить как эхопрактические, происходит растормаживание подражательного рефлекса.
Хромов причину псевдодеменции видит в создавшейся конфликтной ситуации, когда больной всеми силами стремится выйти из нее, но в то же время осознает ее неизбежность. Происходит сшибка двух нервных процессов, в коре головного мозга определяются пункты, которые под влиянием эмоций чрезвычайно заряжаются. А это, в свою очередь, по механизму отрицательной индукции приводит к торможению других отделов коры больших полушарий, в которых, по И. Павлову, имеются следы бывших раздражений, накопленный опыт.
Таким образом, торможение временно производит то же действие, что и органический деструктивный процесс при истинной органической деменции. На этом основании Н. Хромов считает, что при псевдодеменции речь должна идти не о мнимом, а об аффектогенном слабоумии, обусловленном тормозным или гипноидным состоянием коры головного мозга. Несомненно, такая патофизиологическая трактовка псевдодеменции вполне приемлема, однако термин «аффектогенное слабоумие» нельзя признать удачным, так как это лишь один из вариантов «функционального» слабоумия.
Диагностические трудности возникают при психогенном усилении органической деменции Е. Авербух, , когда в клинической картине причудливо переплетается симптоматика, обусловленная деменцией, с признаками псевдодеменции.
Здесь существенную роль играет несоответствие между психогенией и вызванной ею реакцией, нестойкость псевдодементных наслоений. Следует помнить и о том, что органический фон значительно изменяет симптоматику псевдодеменции. Фелинская установила, что при псевдодеменции, возникшей на фоне церебрального атеросклероза, реактивно возникают два синдрома: психогенной депрессии и псевдодеменции.
Естественно, что и псевдодеменция в этом случае носит характер депрессивной автор различает ажитированный и депрессивный варианты псевдодеменции.
Псевдодементная миморечь приобретает нюансы, обусловленные органической церебральной слабостью. На фоне ответов, отражающих ассоциации по смежности и по контрасту, наблюдаются ответы, напоминающие амнестическую афазию, например, затруднения при назывании некоторых предметов и замена названий описанием особенностей, свойств этих предметов.
Симптомы мимодействия включают элементы присущих органическому патологическому процессу персевераций. Фелинская считает, что психогенные психозы и особенно псевдодеменция являются нередко как бы моделью органического поражения головного мозга.
Это вытекает из понимания псевдодеменции как результата распространения на кору головного мозга торможения в связи с наличием эмоционально заряженных пунктов. Об этом же свидетельствуют наблюдаемые в судебно-психиатрической практике случаи психогенных, функциональных псевдоафазий, например, амнестической. В первую очередь псевдодеменцию необходимо дифференцировать с органически обусловленными состояниями приобретенного слабоумия.
При этом существенную роль играет динамика возникновения психических расстройств. Так, при органическом поражении головного мозга афазия выявляется по исчезновении острых явлений, протекающих с расстройством сознания после инсультов , или образуется постепенно в соответствии со стереотипом заболевания при первично-атрофических процессах.
При психогенно обусловленной психической недостаточности амнестическая псевдоафазия М. Гулямов является лишь этапом обратного развития псевдодеменции и ей, как правило, предшествует симптом миморечи. Особенно четко она выявляется в патопсихологическом эксперименте, когда обследуемый может выполнить более сложное задание и отказаться, ссылаясь на невозможность его выполнения, от более легкого.
В то же время при истинной органической деменции затруднения, испытываемые больным в эксперименте, всегда соответствуют степени трудности предъявляемого задания. Разноречивые результаты экспериментального исследования при псевдодеменции получены и при использовании ряда методик одинаковой направленности. От органической деменции псевдодеменция отличается еще и отсутствием неврологических знаков органического поражения центральной нервной системы. До сих пор дискутабельным является и вопрос о развитии слабоумия при шизофрении.
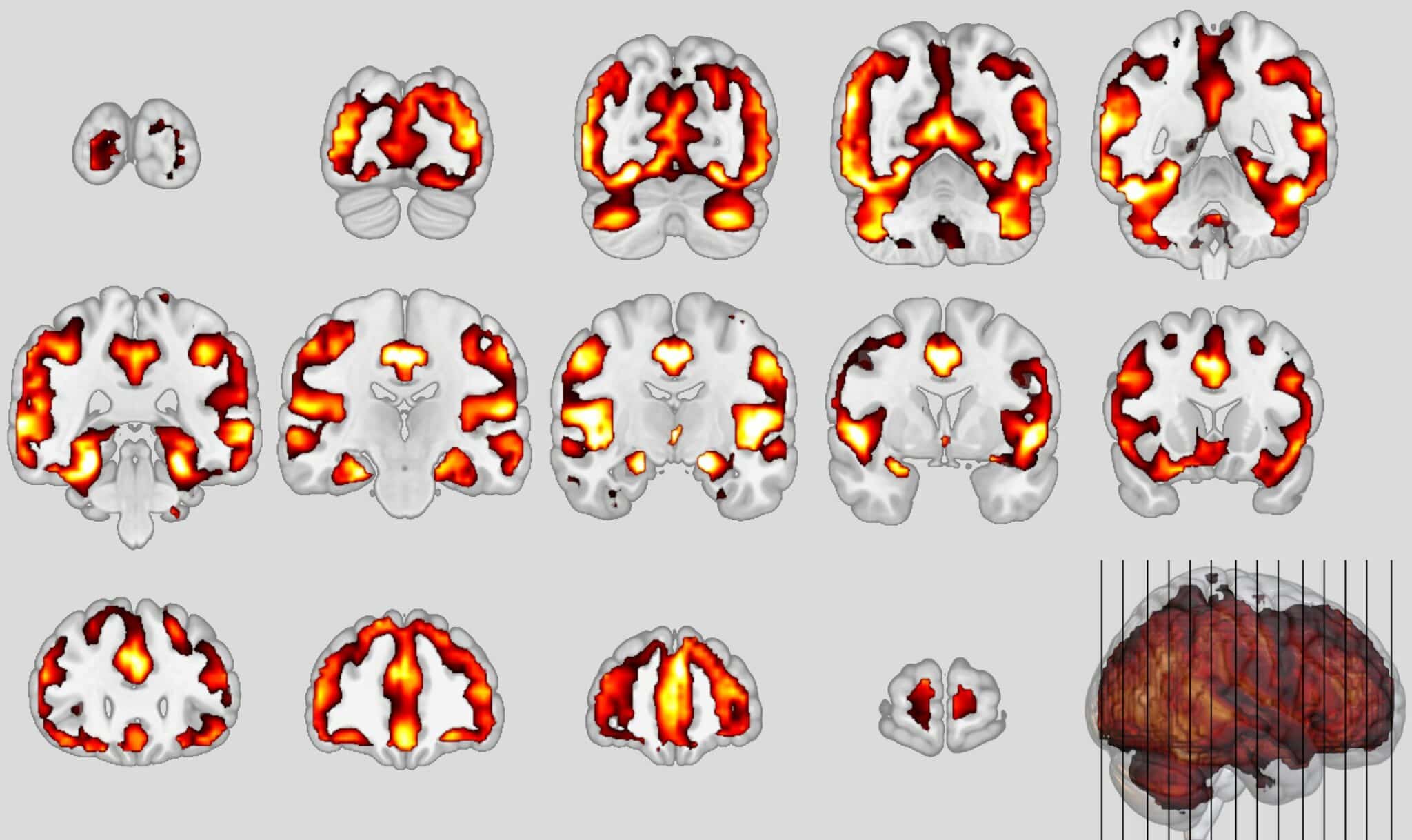
Предметом спора является как правомерность диагностики слабоумия в клинической картине шизофрении, так и характер этого слабоумия. Определяются выраженное расширение желудочковой системы и резкое расширение борозд больших полушарий, особенно в передних отделах.
Клиническая картина. Средний возраст начала заболевания — приблизительно 55 лет; возможна и более ранняя, и более поздняя манифестация. Средняя продолжительность заболевания не превышает 6 лет, в отдельных случаях — до 8 лет. Женщины заболевают чаще, но различия распределения по полу менее существенны, чем при других атрофических процессах.
Кроме общих клинических свойств атрофических процессов позднего возраста, болезнь Пика имеет ряд характерных особенностей. На ранних этапах отчетливо выступают глубокие и прогрессирующие изменения личности.
Расстройства памяти и других «инструментальных» функций интеллекта долго могут оставаться нерезкими. Умственная деятельность поражается как бы «сверху»: снижаются продуктивность мышления, критика и способность к осмыслению, уровень суждений и умозаключений. Тип изменений личности коррелирует с преимущественной локализацией атрофии.
Конкретно корреляция между инициальными расстройствами и локализацией атрофии выглядит следующим образом. Атрофия конвекситальных поверхностей лобных долей: аспонтанность, пассивность, бездеятельность, безразличие и эмоциональное притупление; нарастает оскудение речи, мышления и моторики.
Атрофия орбитальных базальных участков лобных долей: эйфория, резкое снижение критики, утрата нравственных установок, расторможенность влечений, т. Лобно-височная атрофия; различные стереотипии, вначале поведения и поступков, позднее — речи и письма.
Значительно реже бывают иные инициальные расстройства. В некоторых случаях больные испытывают в начале заболевания известное чувство измененности и предъявляют жалобы, напоминающие жалобы больных с сосудистыми церебральными поражениями.
Встречаются редкие формы, при которых в клинической картине ограниченные очаговые расстройства намного опережают развитие деменции, так что на ранних этапах болезни возникает предположение о сосудистом или опухолевом процессе.
Иногда, наоборот, очаговая симптоматика «запаздывает», а выраженность личностных изменений, в частности аспонтанности, или стереотипии приводит к диагностике шизофрении.
Ошибочность диагноза становится очевидной позднее. По мере прогредиентности процесса усиливаются типичные нарушения, отмечавшиеся уже в начальной стадии.

Аспонтанность, безразличие и безучастность достигают крайней степени, псевдопаралитические черты становятся все более грубыми и нелепыми, а стереотипии поведения могут полностью определить клиническую картину. Неуклонно снижаются умственная трудоспособность и интеллектуальная деятельность больных, затем снижаются и разрушаются все виды памяти.
Развивается глубокое слабоумие глобарного типа с крайним оскудением всех видов психической деятельности. При болезни Пика, чаще в начальной стадии, возможны и психические расстройства, обычно кратковременные и рудиментарные: галлюцинаторные и галлюцинаторно-параноидные эпизоды, отдельные бредовые высказывания идеи ущерба, ревности или мелкого притеснения , неразвернутые стереотипные конфабуляции, состояния спутанности и психомоторного возбуждения.
Очаговые кортикальные расстройства — обязательные проявления болезни Пика. Практически во всех случаях наблюдается распад речи, развивается тотальная афазия. Происходит постепенное словарное, смысловое и грамматическое обеднение речи, появляются речевые стереотипии. В случаях преобладания атрофии лобных долей больные проявляют своеобразное «нежелание» говорить: снижение речевой активности достигает полной речевой аспонтанности, экспрессивная речь постепенно угасает состояние «инициативной», кажущейся немоты.
При комбинированных лобно-височных атрофиях наблюдают амнестическую афазию и нарушения понимания речи, когда смысловое понимание становится все хуже при относительной сохранности фонематической, т.
На поздних этапах наступает полная сенсорная афазия. Эхолалия повторение услышанных слов, реплик, звуков — характерная особенность распада речи при болезни Пика — бывает частичной или полной, смягченной митигированной и автоматизированной. Со временем все чаще выявляются стереотипии «стоячие обороты» , на поздних этапах болезни они нередко составляют единственную форму речевой активности больного. Наблюдаются также нарушения чтения, письма в том числе «стоячие обороты» письма и счета; апрактические симптомы, как правило, выражены умерено.
Переход атрофии на прецентральную область с появлением спастического гемисиндрома — редкое явление при болезни Пика. Исход заболевания — глобарная деменция, тотальный распад речи, деятельности и узнавания, а также маразм и полная беспомощность. Прогноз неблагоприятен. Эффективных средств, способных ограничить прогредиентность процесса, нет.
Больные, особенно на поздних стадиях атрофического процесса, нуждаются в госпитализации в психиатрическую больницу. Показано устройство в интернат для хронически психически больных. В целом хорея Гентингтона — сравнительно редкое заболевание. Сведения о его распространенности скудны и противоречивы, так как в связи с относительно нерезкой выраженностью деменции далеко не все больные попадают в поле зрения психиатра.
Есть основание предполагать географические различия в распространенности этого страдания. Ориентировочно частота заболевания на населения колеблется от 3 до 7 и больше. Установлены не только наследственный характер, но и тип наследования доминантный заболевания. Однако наряду с наследственными формами существует небольшая группа «ненаследственных» случаев, не отличающихся от основной массы за болеваний ни клинически, ни патологоанатомически.
В основе гентингтоновской хореи лежит атрофический процесс. Системный характер атрофических изменений, наследственная природа заболевания и его нередкое сочетание с другиими атрофически-дегенеративными процессами позволяют причислять хорею Гентингтона к системным атрофиям.
Средний возраст, в котором начинается заболевание, несколько ниже, чем при других пресенильных атрофиях 45 — 47 лет. Средняя продолжительность заболевания значительно больше 12 — 15 лет, иногда несколько десятилетий. Распределение больных по полу не отличается от такового в популяции. Не менее чем в половине случаев хорея Гентингтона развивается на фоне преморбидных отклонений, интеллектуальная недостаточность, психопатические аномалии, своеобразная неуклюжесть, недифференцированность моторики.
Нередко остается неясным — преморбидные это особенности врожденная неполноценность или начальные проявления заболевания.
Среди выраженных преморбидных характерологических аномалий условно можно выделить, возбудимые, взрывчатые, истерические, замкнутые, эмоционально холодные шизоидные психопатии. Заболевание чаще манифестирует хореатическим гиперкинезом, в меньшем числе случаев интеллектуальным снижением или другими психопатологическими расстройствами. Развивающаяся при хронической хорее деменция имеет относительно малую прогредиентность и нередко также сравнительно не большую глубину, вследствие чего больные госпитализируются поздно или вообще остаются вне больницы, сохраняя известную трудоспособность.
Вместе с тем они оказываются несостоятельными в непривычной для них и в какой-то степени творческой, умственной работе.
Интеллектуальная работоспособность больных подвержена значительным колебаниям. Обнаруживающиеся грубые расстройства запоминания и репродуктивной памяти также колеблются. Наступающее на поздних этапах опустошение памяти обычно не достигает крайней степени, наблюдаемой при других атрофических процессах; очень редко грубо нарушается ориентировка в собственной личности, хронологической последовательности событий.
С самого начала заболевания, как правило, выступают дефекты понятийного мышления, прогрессирующее снижение уровня доступных обобщений, абстрагирования и суждений, сужение и обеднение всей психической деятельности. У одних больных деменция и в дальнейшем развивается в таком направлении, у других на первом плане оказываются крайняя неустойчивость внимания, повышенная отвлекаемость, непоследовательность мышления, непостоянство установок и целей интеллектуальной работы и связанная с этим крайняя неравномерность ее результатов, что придает клинической картине вид «хореатической деменции».
Деменция при хорее Гентингтона далеко не во всех случаях достигает крайней степени. Глубина слабоумия различна и не коррелирует с выраженностью гиперкинезов.
Развитие деменции, как правило, сопровождается усилением аффективных и психопатоподобных изменений. В частности, нарастают возбудимость и взрывчатость, эмоциональная неустойчи вость, склонность к ипохондрическим и слезливо-депрессивным реакциям, истерическая капризность и т. По мере нарастания деменции, однако, эти изменения обычно сглаживаются и на первый план выступают эмоционально-волевое притупление и тупая эйфория.
Изменения речи в основном объясняются влиянием гиперкинезов на речевую мускулатуру. Однако иногда бывают также признаки общего оскудения речи и нерезкие амнестически-афатические расстройства. Сравнительно часто возникают различные психотические синдромы.
Как и при других атрофических заболеваниях, они обычно остаются малоразвернутыми или рудиментарными. В ранних стадиях заболевания преобладают реактивные состояния с истерической или псевдодементной окраской в зависимости от преморбидных отклонений или депрессивные синдромы обычно с особым мрачно-угрюмым, дисфорическим, раздражительным или апатичным оттенком аффекта.
Относительно часто наблюдаются бедные, малосистематизированные паранойяльные расстройства, в частности бред ревности, а также экспансивные бредовые синдромы с параличеподобными, нелепыми идеями величия и всемогущества.
Встречаются также галлюцинозы с преобладанием тактильных и висцеральных обманов восприятия, с резко негативной эффективностью или острые психотические эпизоды с беспорядочными психомоторным возбуждением. Наряду с выраженными формами в семьях больных гентингтоновской хореей наблюдается также ряд клинических вариантов заболевания: неврологический типичные хореатические гиперкинезы без выраженной деменции; случаи с преобладанием акинетически-гипертонического синдрома, напоминающие болезнь Вильсона ; психопатический так называемая хореопатия ; вариант прогрессирующей деменции с рудиментарными двигательными расстройствами.
У больных с поздним началом заболевания описан «status subchoreaticus » — вариант с мягкими проявлениями хореи Гентингтона. Варианты не меняются на всем протяжении болезни. Клиническая картина ювенильиого варианта. Ювенильный вариант хореи Гентингтона отличается от соответствующего заболевания взрослых своеобразием нарушения моторики, большей прогредиентностью, появлением симптоматической эпилепсии и мозжечковых расстройств.
Первым проявлением болезни служат хореические движения. Они перекрываются прогрессирующей мышечной ригидностью, которая в дальнейшем преобладает среди расстройств моторики. У всех больных ухудшается интеллектуальная деятельность. Они не могут продолжать учебу в школе, отмечают трудности концентрации внимания. Возможны психозы. Возможны как большие судорожные припадки, так и припадки типа petit mal.
Противосудорожные средства неэффективны. У части больных с ювенильным вариантом возникают расстройства мозжечковых функций — дисметрия, диадохокинезия и интенционный тремор.
Реже наблюдается нистагм. Болезнь быстро прогрессирует и заканчивается смертью. Хорею Гентингтона пытались лечить нейролептическими средствами резерпин, аминазин, этаперазин, тиоридазин, мажептил и др. В части случаев заметно уменьшаются гиперкинезы, а иногда сглаживаются аффективная напряженность и психопатические расстройства поведения.
При психотических расстройствах показан аминазин. Однако эффект психотропной терапии оказывается, как правило, непродолжительным; даже при поддерживающем лечении существенных изменений в течении заболевания не бывает.
Предпринимались попытки нейрохирургического лечения. После стереотаксических операций нередко смягчались или исчезали гиперкинезы, но из-за прогредиентности психических изменений это лечение вряд ли может найти широкое применение. В связи с относительно малой прогредиентностью психических расстройств при хорее Гентингтона госпитализация в психиатрическую больницу необходима не во всех случаях.
Большая часть больных могут находиться долго или всегда в семье или домах инвалидов. В профилактике заболевания определенное место занимает медико-генетическое консультирование. Большинство авторов при знают принадлежность заболевания к группе системных атрофии. Описаны семьи, в которых, кроме болезни Паркинсона, наблюдались другие формы системных атрофии болезнь Пика, хорея Гентингтона и др.
Основное значение в генезе симптомов паркинсонизма имеет уменьшение содержания допамина в пигментных клетках черного вещества, полосатом теле, в хвостовом ядре, в подушке. Возраст начала заболевания 45 — 70 лет. Однако некоторая доля этих изменений обусловлена не столько самой болезнью Паркинсона, сколько постоянно сопутствующими факторами: атеросклерозом сосудов головного мозга и инволютивными процессами в нем, воздействием антипаркиисонических препаратов, реакциями больных на развивающиеся у них тяжелые неврологические расстройства.
У многих больных уже в инициальной стадии заболевания, иногда да же до появления неврологических расстройств тремор, ригидность мышц, гипокинезия , наблюдается характерологические сдвиги: повышенная раздражительность, эгоцентризм, подозрительность, постоянное недовольство окружающими. Обычно это неглубокие, психогенно окрашенные депрессивные состояния.
Возможны и более тяжелые депрессии, в том числе с суицидальными тенденциями. В отдельных случаях депрессия может быть инициальным проявлением болезни, предшествующим развитию явных неврологических нарушений. Иногда на блюдаются неразвернутые бредовые расстройства с характерным для позднего возраста содержанием идеи ущерба и преследования малого масштаба. Лишь у немногих больных развивается довольно выраженная деменция, напоминающая сенильную. Однако эти случаи трудно отличить от атеросклеротической деменции, сочетающейся с паркинсоническим синдромом.
Нередко, особенно на поздних стадиях заболевания, возникают психотические эпизоды: состояния спутанности с возбуждением, делириозными явлениями, а также галлюцинаторные расстройства, в том числе тактильные и висцеральные с мучительной, гиперпатической окраской.
При таких острых психозах всегда надо иметь в виду побочное действие анти-паркинсонических средств. Они чаще бывают причиной таких психозов, чем сам паркинсонизм. Психические расстройства занимают относительно подчиненное место в симптоматике болезни Паркинсона. Возможно, эта особенность зависит от преимущественно локальных, подкорковых атрофических изменений. В настоящее время обычно используют L-ДОФА, который является самым эффективным средством терапии двигательных расстройств.
Однако препарат весьма часто дает побочный эффект. Такие явления чаще возникают в первую неделю применения препарата, но могут развиваться и гораздо позже, чаще у больных с признаками психоорганического синдрома. Назначать L-ДОФА следует после тщательной оценки психического состояния; лечение начинают с малых доз препарата, постепенно их увеличивая.
Используют и другие препараты: мидантан, дипаркол, депаркин. При возникновении психотических расстройств целесообразно наряду с постепенным уменьшением доз вплоть до временной отмены антипаркинсонических средств и дезинтоксикационной терапией использовать небольшие дозы психотропных препаратов, избегая вызывающих явления паркинсонизма.
Болезнь Крейцтфельда — Якоба является примером продуктивного изучения этиологии так называемых дегенеративных ослабоумливающих процессов позднего возраста. От лиц, страдающих болезнью Крейцтфельда — Якоба, выделен вирусоподобный агент типа медленного вируса, близкого к возбудителю болезни куру. Он вызывает специфическую спонгиоформную энцефалопатию при введении в мозг шимпанзе.
Однако у людей этот агент, по всей видимости, приводит к заболеванию лишь при особом предрасположении. Начало заболевания в 30 — 50 лет, но возможно и в более молодом после 20 лет и в старческом после 75 лет возрасте. Клинические проявления весьма вариабельны, но преобладают полиморфные неврологические расстройства пирамидные и экстрапирамидные параличи и парезы, нарушения миоклонии, эпилептические припадки , сочетающиеся с быстро прогрессирующими от органического снижения личности до глубокой деменции психическими нарушениями.
Возможны эпизоды помраченного сознания с делирием, отрывочными слуховыми галлюцинациями, конфабуляции. Прогноз неблагоприятный. Смерть наступает через 9 мес — 2 года от начала заболевания при явлениях глубокой комы.
Эффективных методов лечения нет. Сведения о распространенности заболевания противоречивы и малодостоверны. Патологоанатомические и клинические данные свидетельствуют о тесной связи заболевания с усиленной возрастной атрофией мозга.
Значение наследственности признается большинством авторов; преобладает мнение о полигенном наследовании. Описана передача болезни по доминантному типу, но много и спорадических случаев. Имеются данные о повышенной частоте болезни Дауна и лейкозов среди родственников пробандов. Есть отдельные указания на роль медленных вирусов, нарушений алюминиевого обмена, а также аутоиммунных расстройств в этиологии и патогенезе болезни Альцгеймера.
Обнаруживаются выраженное увеличение субарахноидальных пространств полушарий мозга, расширение борозд мозговой коры, а также расширение желудочковой системы, обычно менее заметное на начальных стадиях заболевания. Средний возраст начала заболевания 55 лет, средняя его продолжительность 8 — 10 лет. Известны и «ранние», в том числе «ювенильные», и поздние формы, а также сравнительно малопрогредиентные затяжные формы 10 — 15 лет. Женщины заболевают в 3 — 5 раз чаще мужчин.
В типичных случаях постепенно начинается и плавно прогрессирует ослабоумливающий процесс, к которому в различные сроки, чаще в первые 2 — 3 года, присоединяется распад речи, праксиса, письма, счета и узнавания.
Центральное место в развитии деменции при болезни Альцгеймера занимают нарушения памяти, как правило, ранние, по типу прогрессирующей амнезии.
Постепенно развивается полная амнестическая дезориентировка, на поздних этапах аутопсихическая дезориентировка может достигнуть степени неузнавания своего отражения в зеркале. Однако амнестический синдром в меньшей степени, чем при старческом слабоумии, сопровождается оживлением прошлого опыта «сдвиг ситуации в прошлое» и замещающими мнемоническими конфабуляциями. Рано наступают и прогрессируют нарушения всех видов умственной деятельности: внимания, восприятия, осмысления окружающего.
В начальных стадиях заболевания наблюдается свое образная растерянность, особенно двигательная, сравнительно долго сохраняются некоторое чувство болезни и смутное сознание собственной несостоятельности. Характерна утрата простых бытовых, в том числе автоматизированных, навыков: больные как бы разучились выполнять привычные действия. Такая утрата навыков постепенно переходит в отчетливую апраксию. Медленное перерастание первоначальных особых проявлений деменции в неврологические расстройства — типичная особенность динамики деменции при болезни Альцгеймера: от легкой «забывчивости» к амнестической афазии, от неуверенной ориентировки в новом окружении к пространственной агнозии, от ранних нарушений оптического внимания к общей зрительной агнозии.
Прогрессирующий распад речи, действования, узнавания и других функций — обязательная составная часть клинической картины заболевания. Распад речи определяется преобладанием амнестической и сенсор ной афазий. Обычно несколько позднее возникают и грубые нарушения экспрессивной речи, среди которых особенно характерны итеративное, иногда «судорожное», вначале напоминающее заикание, повторение начальных букв, а затем и отдельных слогов логоклония , дизартрия, разные формы насильственного повторения эхолалического, итеративного и речевого возбуждения.
На поздних этапах наряду с полным разрушением понимания чужой речи собственная речь больных становится невнятной и состоит из логоклоний. Глубоко нарушаются также чтение алексия , письменная речь аграфия и счет акалькулия ; письмо превращается в стереотипно повторяющиеся каракули, полностью утрачивается способность к простейшим арифметическим операциям, к пониманию арифметических знаков и цифр.
Наблюдаются все виды апраксии конструктивная, идеаторная, моторная. Апраксия часто достигает крайней универсальной степени. Ее редкие проявления — апраксия при ходьбе по лестнице и на ровном месте, при попытке сесть и т. Возникают состояния полной «апрактической обездвиженности» или «моторной растерянности», при которых любое целенаправленное движение невозможно.
Они возникают чаще в первые годы заболевания: обычно это сравнительно рудиментарные бредовые, в частности, паранойяльные и галлюцинаторные синдромы, слабосистематизированные бредовые идеи ущерба, ревности или преследования малого масштаба. Встречаются и психотические эпизоды экзогенного типа атипичные делирии, состояния психомоторного возбуждения, зрительные и тактильные галлюцинозы.
У конституционально стигматизированных больных при раннем начале и слабой прогредиентности болезни иногда наблюдаются и затяжные паранойяльные психозы. В исходе болезни отмечаются полный распад психической деятельности, полная беспомощность и тотальная афазия.
Наступает маразм, больные лежат в «эмбриональной» позе, появляются оральные и хватательные автоматизмы, насильственный смех и плач. Часто возникают и различные неврологические, в основном подкорковые, симптомы: амиостатические, т. Прогноз неблагоприяный. Эффективных методов лечения не существуют. На поздних этапах процесса больные, как правило, нуждаются в госпитализации в психиатрические больницы или помещении в психоневрологические интернаты.
К старческому слабоумию относят различные виды сенильных деменций и старческие, или сенильные, психозы; это наиболее характерное для старческой инволюции психическое заболевание с прогрессирующим распадом психической деятельности, завершающимся в большинстве случаев тотальным слабоумием. Некоторые, в основном зарубежные, психиатры считают старческое слабоумие своего рода завершением физиологического процесса старения мозга, неизбежным в достаточно глубокой старости.
При физиологическом старении также отмечается снижение уровня психической деятельности, напоминающее начальные симптомы старческого слабоумия.
Нельзя исключить промежуточных вариантов, но все же старческое слабоумие — нозологическая форма, прогредиентный патологический процесс с типичными клиникой, течением и исходом. Сведения о распространенности старческого слабоумия противоречивы, что связано с различиями диагностических критериев и отсутствием достаточно широких эпидемиологических исследований. Отмеченное в последние годы увеличение числа случаев заболевания зависит не от роста заболеваемости, а от увеличения удельного веса лиц старческого возраста в населении.
Этиология и патогенез не выяснены. Не вызывает сомнения значение наследственного фактора, но наследование достоверно не установлено.